254 : Insuffisance respiratoire chronique
De Wiki ECN
Sommaire
Objectifs
- Diagnostiquer une insuffisance respiratoire chronique
- Argumenter l’attitude thérapeutique et planifier le suivi du patient
- Décrire les principes de la prise en charge au long cours
Physiopathologie
- Insuffisance respiratoire chronique :
- Incapacité de l'appareil respiratoire à assurer l'hématose
- Seuil diagnostique : PaO2 < 70 mmHg en air ambiant
Mécanismes
- Inadéquation ventilation/perfusion (VA/Q) :
- Hypoventilation alvéolaire :
- ↓ renouvellement de l'air alvéolaire par atteinte de la pompe respiratoire ou de la commande centrale
- Hypoxémie avec augmentation proportionnelle de la capnie
- Atteinte de la surface d'échange alvéolo-capillaire :
- Causes : ↑ épaisseur de la membrane (PID), réduction du lit vasculaire (HTAP, emphysème), destruction alvéolaire (emphysème)
- Hypoxémie d'exercice + hypo- ou normocapnie (meilleure diffusibilité)
Conséquences
De l'hypoxémie
- Polyglobulie :
- Maintien du TaO2
- Production d'EPO sous l'effet de l'hypoxémie
- Risque de thrombose
- Rétention hydrosodée par anomalie de régulation du facteur natriurétique
- Hypertension artérielle pulmonaire :
- Secondaire à l'hypoxémie
- Type précapillaire
- Mécanismes : vasoconstriction pulmonaire hypoxique + remodelage musculaire périphérique péri-artériolaire
- Conséquence : risque de cœur pulmonaire chronique
De l'hypercapnie
- Acidose respiratoire compensée par le rein :
- Excrétion accrue de protons
- Rétention de bicarbonates
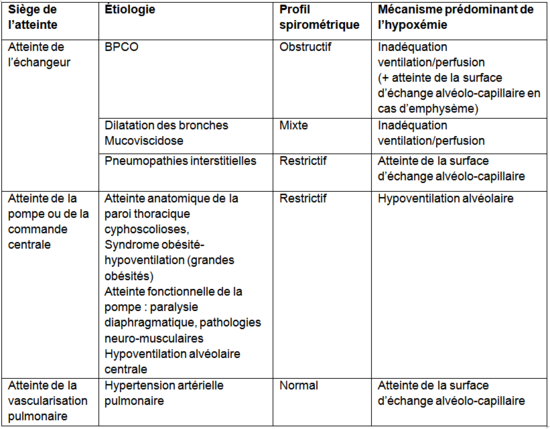
Etiologie
Diagnostic
Positif
- Signes fonctionnels :
- Dyspnée pour des efforts de moins en moins intenses, échelle MMRC
- Troubles neuropsychiques
- En rapport avec la cause : toux ++ sèche ou expectorante
- Signes physiques :
- Cyanose
- Signes d'insuffisance cardiaque droite : TJ, OMI, RHJ
- Selon la cause :
- IRC obstructive (BPCO ++) : distension thoracique, ↓ MV, bronchite chronique
- IRC restrictive : crépitants aux bases, hippocratisme digital
- Gaz du sang :
- En air ambiant, à 2 reprises à ≥ 3 semaines d'intervalle, à l'état stable
- PaO2 < 70 mmHg
- ± Hypercapnie avec ↑ bicarbonates
Etiologique
- Epreuves fonctionnelles respiratoires :
- TVO : VEMS/CVF < 70% (BPCO +++, asthme)
- TVR : CPT < 80% (PID, atteinte de la pompe ou de la commande)
- TVM : TVO + TVR (DDB, mucoviscidose, pneumoconioses)
- Mesure de la DLCO pour évaluer la diffusion des gaz
- Radiographie pulmonaire face + profil ± complétée par TDM
Retentissement
- Hémogramme
- ECG avec signes de distension des cavités droites :
- Dextrorotation de l'axe
- BBD complet
- Troubles de la repolarisation dans les déviations droites
- Peut être normal
- Echographie cardiaque systématique :
- Mesure de la PAPS (dépistage HTAP)
- Evaluation du retentissement sur le cœur droit
- Recherche d'une insuffisance cardiaque gauche aggravante
- Cathétérisme droit : étude précise des pressions droites
- Tests fonctionnels : TM6', épreuve d'effort
Traitement
Mesures générales
- Traitement de la cause
- Arrêt du tabac
- Vaccination anti-grippale anti-pneumococcique
- Réhabilitation respiratoire → approche globale
- Kinésithérapie respiratoire
- Prise en charge psycho-sociale et nutritionnelle
Oxygénothérapie longue durée
- But : corriger l'hypoxémie et lutter contre ses complications (HTAP secondaire ++)
- Indications :
- GdS AA, 2 mesures à 3 semaines d'intervalle à distance de toute exacerbation
- PaO2 < 55 mmHg
- Ou PaO2 < 60 mmHg associée à :
- Polyglobulie (Ht > 55%)
- HTAP
- Insuffisance ventriculaire droite
- Désaturations artérielles nocturnes non-apnéiques
- Modalités pratiques :
- A domicile, lunettes nasales
- Minimum 15h/24
- Débit cible = débit nécessaire pour PaO2 > 60 mmHg
- Instauration en hospitalisation
- 2 types de source :
- Concentrateur : peu coûteux, encombrant, faible autonomie
- Oxygène liquide : plus coûteux, meilleurs débits, facilite la déambulation +++
Ventilation à domicile
- But : amélioration de la ventilation alvéolaire
- Indication : défaillance de la pompe ventilatoire :
- Cyphoscoliose, obésité (PaCO2 > 45 mmHg ++)
- Pathologie neuromusculaire (CV < 50%)
- Défaillance de l'échangeur : patient instable avec hypoventilation alvéolaire profond ou impossibilité de sevrage de VM après décompensation
- Modalités pratiques :
- Masque facial de VNI en général, rarement trachéotomie
- Instauration en milieu hospitalier
- Nocturne +++ ± diurne
- En général associée à une oxygénothérapie
Chirurgie
- Transplantation
- Rarement possible
Evolution
- Principal risque : insuffisance respiratoire aiguë
- Causes de décompensation :
- Infection respiratoire basse
- Dysfonction cardiaque gauche, trouble du rythme
- Embolie pulmonaire
- Médicament : sédatifs, opioïdes
- Chirurgie abdominale sus-mésocolique
- Pneumothorax
- Traumatisme thoracique/vertébral